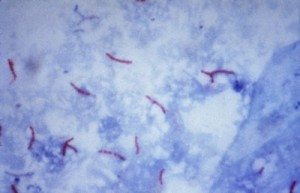
 Deri tüberkülozu epidemiyolojisi: HIV infeksiyonu ile birlikte dünyada Tbc olgularında artış görülmüştür. İnfeksiyon hastalıkları içerisinde morbidite ve mortalitesi en yüksek olandır. Kişide infeksiyona yatkınlık bulaşmada önemlidir (genetik faktörler). Mycobacteria tuberculosis aside dirençli bir bakteri olup Ehrlich-Ziehl-Neelsen boyama yöntemi ile, mavi bir zemin üzerinde kırmızı çomaklar halinde görülür.
Deri tüberkülozu epidemiyolojisi: HIV infeksiyonu ile birlikte dünyada Tbc olgularında artış görülmüştür. İnfeksiyon hastalıkları içerisinde morbidite ve mortalitesi en yüksek olandır. Kişide infeksiyona yatkınlık bulaşmada önemlidir (genetik faktörler). Mycobacteria tuberculosis aside dirençli bir bakteri olup Ehrlich-Ziehl-Neelsen boyama yöntemi ile, mavi bir zemin üzerinde kırmızı çomaklar halinde görülür.
Deri tüberkülozu: Deride M tuberculosis, M bovis ve bazı durumlarda Bacillus Calmette-Guerin (BCG) infeksiyona neden olur. Tbc yaygın görülmekle beraber etkenler ne çok virülandır ne de infeksiyözdür. M. tuberculosis infeksiyonunun ancak %5-10’u hastalık yapar. M tuberculosis dokuda latent bir şekilde kalabilir, tedaviye yanıt vermez ve reaktivasyon gösterebilir.
Koch fenomeni (tüberkülin reaksiyonu)
T-lenfositleri ile aktarılan geçikmiş tipte bir hipersensitivite reaksiyonudur. Deri testi için purified protein derivative (PPD) kullanılır. Lokal intradermal injeksiyon neticesine 48 saat sonra bakılır ve eritem ve indürasyon değerlendirilir. Tüberkülin duyarlılığı %95 kişide M tuberculosis ile infeksiyondan 2-10 hafta sonra gelişir ve ömür boyu devam eder. Tüberkülin duyarlılığı ve immünite bazen bağlantılı olabilir. Deride tüberkülin duyarlılığının fazla olduğu hastada tbc lezyonundaki bakteri oranı azdır ve prognoz iyidir.
Deri tüberkülozu Histopatolojisi
Tüberküloid granulom görülür. Tüberkül merkezinde kazeifikasyon nekrozu ve çevresinde Langhans tipi dev hücreleri içeren epiteloid histiositler mevcuttur. Derin fungal infeksiyonlar, sifiliz ve leprada benzer lezyonlar olabilir. PCR yöntemi ile mikobakteri DNA’sı dokuda tespit edilebilir.
Deri tüberkülozu sınıflaması
A-Eksogen infeksiyon
Tüberküloz primer kompleks (tüberküloz şankrı): immünite gelişmemiş konakta yerleşir.
Tüberkülozis kutis verrükoza: immünite gelişmiş konakta yerleşir.
B-Endogen infeksiyon
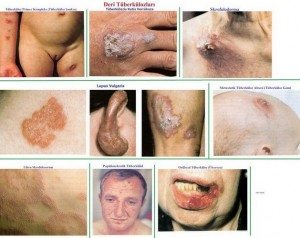
Lupus vulgaris, skrofuloderma (tüberkülozis kutis kollikuativa), metastatik tüberküloz absesi (tüberküloz gom), akut miliyar tüberküloz, orifisyal tüberküloz (ülseroza).
C-Tüberkülidler
Liken skrofulozorum, papülonekrotik tüberkülid, eritema induratum bazin. Tüberküloz basillerinin toksinlerine karşı gelişen, kendiliğinden iyileşme eğilimleri olan rekürran deri erüpsiyonlarıdır. Bazı olgular tüberküloz tedavisine yanıt vermez, nonspesifik tedavi ile geriler.
Eksogen infeksiyon
Tüberküloz primer kompleks (tüberküloz şankrı)
Önceden tüberküloz infeksiyonu geçirmemiş konakta yerleşir. Primer kompleksi tüberküloz şankrı ve bölgesel lenf nodları oluşturur. En çok çocuklarda görülür. Yüz, eller ve alt ekstremiteler gibi travmaya açık alanlarda daha çok yerleşir. Minör abrazyonlar veya yara alanlarından bulaşır. Olguların üçte biri oral mukoza ve konjonktivada görülür. Mukozada travma neticesinde bovin basili içeren pastörize olmayan sütlerden bulaşabilir. Deri lezyonları inokülasyondan 2-4 hafta sonra gelişir. Başlangıçta lezyonda basil sayısı çoktur, ancak immünite gelişir ve basil sayısı azalır. Tüberküloz şankrı iyileşmeyen küçük bir papül veya yara şeklinde başlar. Ülser ağrısızdır. Mor kenarlı olan bu tipik ülserin kenarları parçalanmış görünümde (deşiköte) ve alttan oyuktur (dekole). Bölgesel lenfadenopati infeksiyondan 3-8 hafta sonra gelişir. Soğuk abse gelişerek yüzeye açılabilir. PPD başlangıçta negatiftir, zamanla pozitifleşir. Lezyon tedavi edilmezse 12 ay sürebilir. Skar bırakarak iyileşir. İyileşmiş lezyonda lupus vulgaris gelişebilir. %50 olguda lenf nodlarında kalsifikasyon gelişir. Genellikle yeterli immünite gelişir, bazen reaktivasyon olabilir.
Tüberkülozis kutis verrükoza
Önceden duyarlanmış kişilerde reinfeksiyon ile oluşur. PPD yüksek oranda pozitiftir ve dokuda basil sayısı azdır. Doktorlara otopsi materyalinden bulaşabilir. Kasaplara, veterinerlere infekte hayvanlardan bulaşabilir. Çocuklara kontamine toprak ve oyun alanlarından bulaşabilir. Lezyon genellikle elde görülür ve asemptomatiktir. Başlangıç lezyonu, mor bir inflamatuar hale ile çevrili küçük bir papüldür. Üzerinde hiperkeratoz artarak verrüköz bir görünüm gelişir. Verruka vulgarise çok benzer. Lezyon çok yavaş ilerler ve tedavi edilmezse yıllarca sürebilir. Atrofik skatris ile sonlanır.
Endogen infeksiyon
Lupus vulgaris
Deri tüberkülozlarının en sık görülen şeklidir. PPD’ye karşı aşırı duyarlılık fazladır. Kadınlarda 2-3 kez daha sık görülür. Tüm yaşlarda görülebilir.Servikal adenit veya akciğer tüberkülozundan sonra hematojen veya lenfojen yolla ortaya çıkar. Tüberküloz şankırından veya BCG aşılamasından sonra da ortaya çıkabilir. %90 hastada baş ve boyun bölgesine yerleşir. Genellikle asemptomatiktir. Genellikle burun, yanaklar veya kulaktan başlar ve çevre deriye yayılır. Başlangıç lezyonu kahverengi-kırmızı, düz yüzeyli veya hafif skuamlı yumuşak papül veya makül şeklindedir. Zamanla plak gelişir. Hipertrofi veya yüzeyde hiperkeratoz gelişebilir. Diaskopide (vitropression) elma jölesi görüntüsü elde edilir. Lezyonun bir alanda gerilemesi ve başka bir alanda ilerlemesi neticesinde kenarları girintili çıkıntılı bir görünüm oluşturur. Atrofik skar gelişmesi lupus vulgarisin önemli bir özelliğidir. Mutilasyon ve deformasyon gelişebilir. Skar üzerinde yeni lezyonların ortaya çıkması karakteristiktir. Ülseratif formunda burun veya kulak kıkırdağında nekroz gelişebilir. Mukozada lezyon primer olarak veya deri lezyonlarının genişlemesi ile görülebilir. Nazal lupusta nazal septum kartilajı delinebilir. Uzun süreli lezyonlarda SCC gelişim riski BCC gelişiminden fazladır ve metastaz riski yüksektir. Spontan gerileme olabilir ancak eski skarların üzerinden yeni lezyonlar gelişebilir. Tedavisiz tamamen iyileşme nadirdir.
Skrofuloderma
Tüberküloz lenfadenit, kemik veya eklem tüberkülozu gibi subkutan bir tüberküloz odağından çevreye yayılma sonucu görülür. Elemanter lezyonu gomdur. Soğuk abse formasyonu gösterir ve dışarı drene olur. En çok parotis, submandibuler, supraklaviküler bölgelerde ve boynun yan yüzlerinde yerleşir. Deri lezyonları subkutan nodüller şeklinde başlar, yumuşarlar ve aylar sonra fistülize olurlar. Kazeöz bir materyal boşalır. Üstteki deride morumsu-kırmızı-menekşe rengi tipiktir. Kordon şeklinde skatrisler gelişir ve bunlar ileri yaşlarda da geriye dönük tanı için karakteristiktir.
Metastatik tüberküloz absesi (tüberküloz gom)
İmmün sistemin baskılandığı hastalarda primer bir odaktan hematojen yayılma neticesinde görülür. Multibasiller tiptir. PPD yanıtı düşüktür. Subkutan nodüller hassas değildir ve fluktuasyon vererek fistülize olurlar. Gövde, ekstremiteler veya baş bölgesinde tek tek veya çok sayıda ortaya çıkarlar.
Akut miliyar tüberküloz
Sıklıkla bebeklerde kızamık ve HIV gibi immünsüpresif bir infeksiyondan sonra görülür. Meningeal veya pulmoner bir odak vardır. PPD genellikle negatiftir. Multibasillerdir. Küçük eritematöz makül veya papüller ve purpurik lezyonlar mevcuttur.
Orifisyal tüberküloz (ülseroza)
İnternal organ tüberkülozunun (pulmoner, intestinal veya genitoüriner) inokülasyonu sonucunda gelişir. Hastaların çoğunda PPD pozitiftir ancak terminal dönemde anerji gelişir. Zımba ile delinmiş görünümdeki ülserin donuk kırmızı veya menekşe rengindeki kenarlarının altı oyuktur. Ülserin tabanında çok sayıda sarımtırak yeşilimsi, toplu iğne başı büyüklüğünde tüberküllere rastlanır (Trelat’nın sarı grenleri). Orifisyal tüberküloz, kötü prognozlu, ilerlemiş bir internal tüberküloz semptomudur.
BCG komplikasyonları
Tüberkülin duyarlılığı aşılamadan 5-6 hafta sonra gelişir.
Şiddetli bölgesel adenit: en sık yenidoğanlarda görülür. Aşılamadan 6 hafta sonra ortaya çıkar ve skrofulodermaya dönüşebilir.
Lupus vulgaris: tekrarlanan BCG aşı skatrisi üzerinde yıllar sonra lupus vulgaris gelişebilir.
Lokal subkutan abseler: derin injeksiyon sonucu ortaya çıkar.
Koch fenomenine benzer reaksiyon: önceden duyarlanmış kişilerde ortaya çıkar. Yavaş sikatrizasyon: aşı ülserasyonunun normal olarak 6-12 haftada sikatrize olması gerekir. Altı ayın sonunda mutlaka sikatrisle sonlanacaktır.
BCG osteitleri. Nonspesifik: keloid, eritema nodozum.
Tüberkülidler
Liken skrofulozorum
Özellikle tüberkülozlu çocuklarda ortaya çıkan, sarımtırak pembe renkte küçük papüllerden oluşan likenoid bir erüpsiyondur. Dokuda mikobakteri tespit edilmez.
Papülonekrotik tüberkülid
PPD çoğu olguda pozitiftir. Ekstremitelerin ekstansör yüzlerinde, kalçalarda ve alt gövdede yerleşir. Papülün üzerindeki nekrotik krut kaldırıldığında kratere benzeyen bir ülserasyon ortaya çıkar. %50 olguda PCR pozitiftir.
Eritema induratum bazin (nodüler vaskülit)
%90-95 oranında kadınlarda ve çoğunlukla menapoz döneminde görülür. Aktif tüberküloz nadir olarak bulunur. Ekstremitelerde eritrosiyanotik değişiklikler bulunur. Nodüler lezyonlar özellikle krurislerde lokalize olur. Tüberküloz etyolojisi olmayanlar için nodüler vaskülit terimi kullanılır.
Deri Tüberkülozlarında tedavi
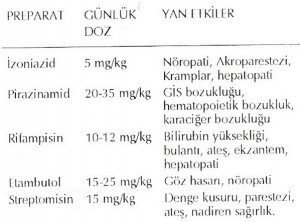
 Diğer organ tüberkülozlarında olduğu gibi deri tüberkülozunda da kemoterapi en az 12 ay kullanılır. Tedavide en az iki ilaç kullanılmalıdır. İzoniazid (INH): tüm vücut sıvılarına ve sklerotik dokuya iyi penetre olur. Eskimiş, fibrotik lezyonlarda da etkilidir. Nöropati yapabilir. Uzun süre kullanıldığında direnç gelişir (5 mg/kg).
Diğer organ tüberkülozlarında olduğu gibi deri tüberkülozunda da kemoterapi en az 12 ay kullanılır. Tedavide en az iki ilaç kullanılmalıdır. İzoniazid (INH): tüm vücut sıvılarına ve sklerotik dokuya iyi penetre olur. Eskimiş, fibrotik lezyonlarda da etkilidir. Nöropati yapabilir. Uzun süre kullanıldığında direnç gelişir (5 mg/kg).
Pirazinamid: izoniazide yanıt alınamadığı durumda kullanılır. GİS bozukluğu yapabilir.
Rifampisin: hızlı bakterisit etki gösterir. 600 mg/gün. Vücut sıvılarını turuncuya boyar. Hepatotoksiktir.
Etambutol: görme bozuklukları yapabilir.
Streptomisin: ototoksik olduğu unutulmamalıdır. Skrofulodermada cerrahi girişim yapılabilir. Lupus vulgaris ve tüberkülozis verrükoza kutis küçük lezyonlarında cerrahi eksizyon, kriyoterapi veya elektrokoterden yararlanılabilir. Mutilasyonda plastik cerrahi yöntemler uygulanır. Tüberkülid tedavisinde antitüberkülo ilaçlara ek olarak yüksek doz C vitamini (1gr) kullanılabilir.
YAZIYI PAYLAŞ


 Çocuklarda tüberkülozunun tanısı ve tedavisi
Çocuklarda tüberkülozunun tanısı ve tedavisi Lupus hastalığı nedir? Kimlerde görülür? Belirtileri ve tedavisi
Lupus hastalığı nedir? Kimlerde görülür? Belirtileri ve tedavisi Verem (BCG) aşısı nedir? Ne zaman yapılmalı? Yan etkileri
Verem (BCG) aşısı nedir? Ne zaman yapılmalı? Yan etkileri BCG Aşısı koronavirüs tedavisinde etkili olabilir mi?
BCG Aşısı koronavirüs tedavisinde etkili olabilir mi? Kadınlarda ve erkeklerde en sık görülen kanser türleri ve tedavileri
Kadınlarda ve erkeklerde en sık görülen kanser türleri ve tedavileri
YORUMUNUZ VAR MI?