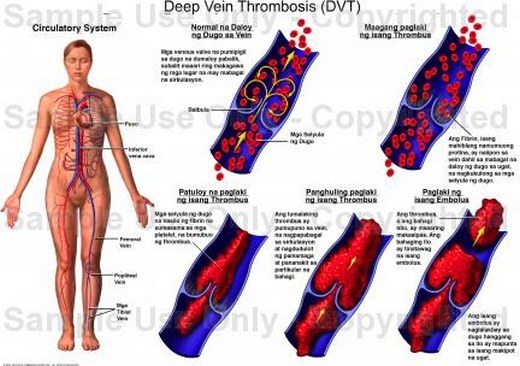
 Derin ven trombozu (DVT); derin venlerde pıhtı oluşması. Pulmoner emboli (PE); venlerdeki pıhtının pulmoner dolaşıma geçmesi. Yüzeyel tromboflebit; yüzeyel venlerin trombozu. Venöz tromboemboli (VTE). VTE kaynaklı ölüm: VTE tüm ölüm nedenleri arasında 4. sırada. MI ve SVA’dan sonra 3. sırada kardiyovasküler ölüm nedeni. ABD’de yılda 200.000 kişi PE nedeniyle ölmektedir. PE, hastane ölümlerinin %10’undan sorumludur. Virchow triadı; 1. Endotel hasarı, 2. Staz, 3. Hiperkoagulabilite.
Derin ven trombozu (DVT); derin venlerde pıhtı oluşması. Pulmoner emboli (PE); venlerdeki pıhtının pulmoner dolaşıma geçmesi. Yüzeyel tromboflebit; yüzeyel venlerin trombozu. Venöz tromboemboli (VTE). VTE kaynaklı ölüm: VTE tüm ölüm nedenleri arasında 4. sırada. MI ve SVA’dan sonra 3. sırada kardiyovasküler ölüm nedeni. ABD’de yılda 200.000 kişi PE nedeniyle ölmektedir. PE, hastane ölümlerinin %10’undan sorumludur. Virchow triadı; 1. Endotel hasarı, 2. Staz, 3. Hiperkoagulabilite.
VTE risk faktörleri
Kalıtsal hiperkoagulabilite bozuklukları (trombofili), cerrahi, travma, kanser OKS/ hormon replasman tedavisi, antifosfolipid antikor sendromu, vaskülit (behçet hastalığı) nefrotik sendrom, immobilite, <45 yaş (trombofili), >45 yaş (kanser ve immobilite), hiperfibrinojenemi, trombositoz, polisitemia vera, sepsis, obezite, sigara, gebelik, DM, hiperlipidemi, warfarin, heparin.
Antifosfolipid antikor sendromu: klinik olarak antifosfolipid antikor sendromunun en sık ortaya çıkış şekli DVT’dir. Antifosfolipid antikor sendromunda VTE riski 5 kat artar. Nefrotik sendrom: anti-thrombin III’ün idrarla atılımı, platelet hiperaktivasyonu vardır. Plazma viskozitesi artar.
Gebelikte VTE riski: 3 trimester için de insidens aynıdır. Gebenin yaşı arttıkça risk artar. Risk özellikle doğumdan sonraki 6 hafta yüksektir; immobilite ve obezite, yüksek östrojen, venöz staz, doğum sırasında pelvis travması, hiperkoagulabilite (fibrinojen, von Wilebrand faktör ve faktör VIII artışı, protein S azalması).
OKS kullanımında VTE riski: 3-12 kat artmış risk vardır. Faktör V leiden veya protrombin mutasyon taşıyıcılarında risk daha da artar. En fazla risk OKS kullanılmaya başlanmasından 6-12 ay sonra görülür. Risk östrojen dozu ile orantılıdır.
Cerrahi risk faktörleri: En önemli kazanılmış risk faktörüdür; immobilizasyon, genel anestezikler, lokal doku travması ve damar hasarı. Abdominal ürolojik ve jinekolojik operasyonlarda; asemptomatik, küçük trombüs, nonoklusiv, profilaksi almayanlarda %25 oranında görülür. Majör ortopedik cerrahilerde; proximal venler, semptomatik, %50-80. Postop embolilerin %25’i hastaneden çıktıktan sonra gözlenmektedir.
Major travma: spinal kord hasarlarında %62, kafa travmalarında %54, yüz, göğüs ve karın travmalarında %50 görülür.
Yoğun bakım ünitesine bağlı faktörler: uzamış mekanik ventilasyon, nüromüsküler paralizi (ilaçlara bağlı), santral ven kateteri, sepsis, tüketim koagulopatisi, HIT, immobilite.
Kalıtsal hiperkoagulabilite bozuklukları
Antitrombin eksikliği, protein C eksikliği, protein S eksikliği, aktif protein C rezistansı (faktör V leiden), protrombin G20210A mutasyonu, hiperhomosisteinemi, faktör VIII artışı. Antitrombin 3 eksikliği: semptomatik AT 3 eksikliği 1:2000-1:5000. Asemptomatik AT 3 eksikliği 1:600 dür. VTE’lilerin %1-2’sinde görülür.
Protein C eksikliği: semptomatik protein C eksikliği 1:16000-1:36000 görülür. Asemptomatikler ise 1:200-1:300 dir. VTE’lilerin %2-5’inde görülür. Otozomal dominant olanların %70’inden fazlası yaşamının bir döneminde VTE geçirme riskine sahiptir. Protein S eksikliği: VTE’lilerin %2-3’inde görülür. Tromboz riski protein C eksikliğindekine göre azdır.
Aktif protein C rezistansı (faktör V leiden): en sık kalıtsal VTE nedenidir. Genel populasyonda %4-6. Vakaların %90‘dan fazlasında faktör 5 geninde tek bir nokta mutasyonu vardır (faktör V leiden). Tekrarlayan VTE’li hastaların %20-60’ında görülür. Faktör V mutasyonu taşıyanlarda tekrarlayan VTE %40 vardır. Heterozigot; risk artışı 5-10 kat artar. Homozigot; risk artışı 50-100 kata kadar artar.
Protrombin G20210A mutasyonu: genel toplumdaki prevelansı; %1.7-3. DVT riski 5 kat artar.
Hiperhomosisteinemi: VTE’li genç hastalarda prevelansı; %13-19.
Koagülasyon faktörleri yüksekliği: faktör VIII > 150IU/dL; VTE riski 5 kat artar. Faktör IX ve XI > 90. percentil; sırasıyla VTE riski 2.5 kat ve 2.2 riski artar.
Kalıtsal trombofilinin araştırılması:
İdiyopatik DVT, tekrarlayan DVT, genç yaş, nadir görülen DVT’ler (mezenter, portal veya serebral ven trombozu).
| Tüm populasyonda VTE insidensi | ≈1/1000 (70-113 olgu / 100.000 / yıl)Yılda 170.000 yeni ve 90.000 tekrarlayan VTE |
| Yaş 23-3570-79 | 30 / 100.000300-500 / 100.000 |
| Irk ve cinsiyet | Belirgin bir fark yok (Asyalılarda ↓, ♂↑) |
| DVT ve PE’nin göreceli insidansı | Otopsisiz: DVT %66, PE: %33Otopsi ile: DVT: %45, PE: %55 |
| Mevsimsel değişim | Kışın insidans biraz daha fazla |
| Etiyoloji | %25-50 idiyopatik%15-25 kanserle ilişkili%20 postoperatif |
| DVT yerleşimi | %85 alt ekstremite ve pelvis%5 üst extremite |
.
Kalıtsal trombofilinin araştırılması
| Yüksek öncelikli | Aktif protein C rezistansı (faktör V Leiden)Protrombin mutasyonuHomosistein düzeyiFaktör VIII aktivitesiAntifosfolipid antikoru |
| Orta öncelikli | Protein C aktivitesiProtein S aktivitesiAntitrombin aktivitesiAntikardiyolipin antikoru |
| Düşük öncelikli | Fibrinojen ve antikoagulasyon testleriFaktör IXFaktör XI |
Kansere bağlı hiperkoagulabilite
Neoplaziler DVT’ye yatkınlık oluşturur ve DVT bazı kanserlerin habercisidir; pankreas, GIS, over, prostat ve akciğer tümörleri gibi. Bu durum, kısmen, tümör hücreleri tarafından prokoagulan moleküllerin salınmasına bağlanmaktadır. İdiyopatik VTE’li hastaların %10’unda kanser saptanmıştır. Kanserli hastalarda VTE insidensi ~ %11.
Semptom ve bulgular
Venöz trombozda semptom ve klinik bulguların mekanizması; venöz obstrüksiyon, ven duvarının ve çevre dokunun inflamatuar yanıtı. Semptomların şiddeti; trombüsün büyüklüğü, kollateral venlerin yeterliliği ve inflamasyona bağlıdır. Derin ven trombozu (DVT); bir bacakta ani başlangıçlı ağrı, hassasiyet ve şişlik olur. Ağrı genellikle gastrokinemius bölgesinde, kramp tarzında, ambulasyonla artar, şişlikten önce ortaya çıkar. Isı artışı ve kızarıklık; ileri vakalarda siyanoz ve soğukluk görülür. Bilateral VTE kanser ve hiperkoagulasyon durumlarında izlenmektedir. Pulmoner emboli (PE); ani başlangıçlı dispne, öksürük, hemoptizi, senkop, plöritik göğüs ağrısı görülür. Homans belirtisi; ayak dorsifleksiyonu ile baldırda ağrı olmasıdır. Louvel bulgusu; öksürürken bacak ağrısı olmasıdır. Mayr bulgusu; baldırın temasa ağrılı cevap vermesi ve sıcak olmasıdır. Denecke bulgusu; plantar fleksiyonunda ağrının artması. Pratt belirtisi; diz arkası bölgede hassasiyet olmasıdır. Tschmarke belirtisi baldırı sıkma ile ağrı olmasıdır. Ducuing belirtisi; baldır ballotmanında ağrı olmasıdır. Bisgard belirtisi; ayak tabanına basma ile ağrı olmasıdır. Payr belirtisi; aşil tendonunu sıkma ile ağrı olmasıdır. Neageli-Natis belirtisi; öksürme esnasında bacakta ağrı veya yürüme esnasında baldırda kramp olmasıdır. Löwenberg belirtisi; tansiyon aleti ile uylukta sistemik basıncın üzerinde basınç uygulandığında hasta bacak baldırında ağrı olmasıdır.
Alt ekstremitede ağrı ve şişliğin olası nedenleri
Venöz: DVT, yüzeyel tromboflebit, posttrombotik (postflebitik) sendrom, kronik venöz yetmezlik, venöz obstrüksiyon.
Diğer: selülit, baker kisti, gastroknemius kas yırtılması, kırık, hematom, akut arteriyel iskemi, lenfödem, hipoproteinemi (ör, siroz, nefotik sendrom), KKY.
Tanı yöntemleri
Semptom ve bulgular, klinik bulgular, D-dimer, ultrasonografi, venogragfi, spiral BT venografi, MR venografi.
Semptom ve bulgular
| Semptom/bulgu | Duyarlılık (%) | Özgüllük (%) |
| Bacak ağrısı | 66 – 81% | 3 – 87 |
| Bacakta hassasiyet | 56 – 82 | 26 – 74 |
| Homans belirtisi | 13 – 48 | 39 – 84 |
| Bacakta ödem | 35 – 97 | 11 – 88 |
D-Dimer:
Devam eden fibrinoliz için duyarlıdır, tromboz için spesifik değil. Fibrin yıkım ürünlerinin arttığı diğer durumlar dikkate alınmalıdır; kanama, travma, cerrahi, gebelik, AAA, kanser. Negatif prediktif değeri; %95, VTE tanısını dışlamada yararlıdır. Pozitif prediktif değeri; %50.
Ultrasonografi
DVT tanısında ana yöntemdir; bir çok merkezde ilk tarama testidir ve kesin tanısal tetkik olarak kullanılmaktadır. Anatomik nedenlerle vene kompresyon yapılamazsa tetkikin değeri azalır. Semptomatik proksimal DVT’de duyarlılığı %95-100 ve özgüllüğü %97-100’dür. Pozitif prediktif değeri %97, negatif prediktif değeri %98’dir Asemptomatik hastalarda ve baldır DVT’sinde duyarlılığı azalmaktadır. Baldır DVT’sinde duyarlılığı %33-70 arasında değişir; bu, baldır venlerinin üçte ikisi kadarının US ile saptanamayacağı anlamına gelmektedir. Semptomlar nedeniyle baldır DVT’sinden şüphelenilirse ve US ile tanı konulamazsa 2 seçenek vardır; seri US ile takip yapılmalıdır (5 gün ara ile) (trombüs proksimal venlere ilerlemedikçe PE riski düşüktür), venografi.
Venografi
Semptomatik proksimal DVT’de venografinin duyarlılığı ve özgüllüğü çok yüksektir (altın standart). Fakat bu klinik durumda ilk tetkik olarak ultrasonografi daha uygundur. Asemptomatik proksimal DVT’de de duyarlıdır ancak bir tarama tetkiki olarak kullanılması önerilmemektedir. Baldır DVT’sinde en duyarlı tetkiktir. Üst ekstremite DVT’sinde de altın standart olarak kabul edilmektedir fakat bu durumda da US ilk uygulanacak tetkiktir.
Spiral BT venografi
Bacak şişliklerinde DVT ve diğer yumuşak doku hastalıklarının tanısında ümit vericidir.
Manyetik rezonans venografi
Proksimal DVT’de mükemmel bir duyarlılığı vardır. Gerçek değeri pelvik ven ve vena kava trombozlarındadır. Baldır venlerinin tanısında da ümit vermektedir. Her yerde bulunmayışı, maliyeti, metal implantasyonu, ve klostrofobi kısıtlamalarıdır.
Komplikasyonlar
Erken komplikasyonlar: pulmoner emboli, phlegmasia alba dolens, phlegmasia cerulea dolens, venöz gangren, VTE rekürrensi.
Geç komplikasyonlar: posttrombotik (postflebitik) sendrom, VTE rekürrensi.
Postflebitik sendrom
DVT’nin kronik sekelidir. 10 yılda hastaların %70’unda gelişir. Etkilenen bacakta kronik ağrı ve şişlik vardır. Ödem, endürasyon, dermatoskleroz, hiperpigmentasyon, siyanoz, vazomotor bozukluk, kronik venöz staz ve sekonder varisler vardır. %10 ulkus kruris görülür.
Derin ven trombozu tedavisi
Antikoagulan tedavi (heparin, düşük molekül ağırlıklı heparin, warfarin), fibrinolitik tedavi, VKİ filtresi, cerrahi trombektomi, basınçlı çoraplar (varis çorapları).
Heparin
Molekül ağırlığı heterojendir (5,000-80,000 D). ATIII aracılı (indirek) trombin inhibitörüdür. Heparin-AT kompleksi trombin yanında, FXa, FXIa ve FIXa’yı da inhibe etmektedir. Mortalite, morbidite ve VTE rekürrensini azaltır. Tedavinin etkinliğinin izlenmesi; terapötik plazma düzeyi 0.2 – 0.4 lU/mL, etkinliği aPTT ile izlenir (normalin >1.5 katı), warfarin ile 5 gün veya INR 2-3 arasında ise 2 gün birlikte uygulanır, birlikte uygulama sırasında %5 major kanama riski, tedavinin ilk döneminde terapötik düzeylerin altında UFH uygulanırsa rekürrens riski 15 kat artar.
Düşük molekül ağırlıklı heparin
Küçük heparin fragmanları (4000-6000 D). Faktör Xa’ya trombinden daha fazla afinite gösterir. Vücut ağırlığına göre doz ayarlaması yapılarak 1x veya 2x günlük uygulama güvenli Mortalite, morbidite, rekürrens ve yan etki profili heparine benzer veya daha iyi.
Warfarin
K-vitamini bağımlı koagulasyon faktörlerini inhibe eder (II, VII, IX and X). Aynı zamanda protein C ve S sentezini de inhibe eder: pıhtılaşma eğilimi oluşur ve bu nedenle 5 güne kadar heparinle birlikte verilir. Faktör VIII ve Protein C düzeylerini 24 saat, Faktör IX’u 2 gün, Faktör X’u 3.5 gün, Faktör II’yi 5 gün içinde azaltır. Etkinliği PTZ/INR ile izlenir (INR değeri 2-3).
Fibrinolitik tedavi
Hemodinamik bozukluğu olan VTE’li hastalarda veya sağ ventrikul fonksiyon bozukluğu geliştiğinde düşünülebilir. Ekstremitede ileri derecede dolaşım bozukluğu oluşturan yaygın iliofemoral ven trombozunda (flegmasia) kullanılabilir. Mortalite ve PTE tekrar riskinde önemli bir azalmaya neden olmaz. Postflebitik sendrom sıklığını azalttığı gösterilmiştir. Heparine göre pıhtı rezolüsyonu daha hızlıdır. Daha fazla major kanama ve intrakranial kanamaya neden olur.
| Fibrinolitik tedavi | |||
| İlaç | Yükleme | İnfüzyon | Tedavi süresi |
| Streptokinaz | 250.000 IÜ /30 dk | 100.000 IU/sa | 24 saat |
| Urokinaz | 4.400 İÜ / 10 dk | 4.400 IU/kg/sa | 12 saat |
| t-PA | Gerekmiyor | 50 mg/sa | 2 saat |
.
Vena kava inferior filtresi
Endikasyonları; antikoagulan tedavinin kontrendike olduğu durumlar, antikoagulan tedavinin başarısız olması. Etkinliği; PE oranı %2-3, fatal komplikasyon oranı %0.1. Komplikasyonları; yerleştirildikten sonraki 2 yıl içinde alt ekstremite DVT riski 2 katına çıkar, dislokasyon %5, filtre trombozu %16.
Cerrahi trombektomi
Yaygın venöz trombozda (ör.phlegmasia cerula dolens), antikoagulasyon kontrendike olan hastalarda, sağ ventrikül fonksiyon bozukluğu olup trombolitik tedavinin verilemediği durumlarda düşünülmelidir. Postoperatif tekrarlayan trombüs oluşumu sıktır, bu nedenle çok nadir uygulanır.
Postflebitik sendrom tedavisi
Basınçlı çoraplar (30-40 mmHg) verilebilir. Akut DVT’de 2 yıl kullanılırsa postflebitik sendrom gelişimini %50 azalttır. Pnömotik kompresyon cihazları kullanılabilir.
Antikoagülan tedavi kontrendikasyonları
Genel risk faktörleri: var olan koagulasyon veya trombosit fonksiyon bozuklukları, trombositopeni veya diğer kanama bozuklukları, GIS ülseri, SSS lezyonu (strok, cerrahi veya travmaya bağlı), spinal anestezi veya lomber ponksiyon, malign hipertansiyon, ileri evre retinopati, ileri yaş (göreceli).
Warfarinle ilgili: gebelik, hasta kooperasyonunun bozuk olması, güven vermeyen laboratuvar, travma gelişimine karşı mesleki risk.
Fibrinolitik tedavi kontrendikasyonları: yakın zamanda torakal, abdominal veya SSS cerrahisi, yakın zamanda SVA, travma veya neoplazi, GIS ülseri, hipertansiyon, girişimsel kanama riski: arteriyel ponksiyon, biyopsi, santral yollar, eşlik eden hemostatik bozukluklar.
Antikoagulan tedavinin komplikasyonları
1-Major kanama insidensi yılda %2-8. 2-UFH/LMWH: osteoporoz, heparin direnci (hastaların %25’inde günde 35,000 U gerekebilir), heparine bağlı trombositopeni (HIT). 3-Warfarin: warfarine bağlı cilt nekrozu: nadir fakat ciddidir, protein C eksikliğinde daha sıktır.
Antikoagulan tedavinin süresi:
| İlk DVT Atağı | Klinik altgrup | Tedavi süresi |
| Geçici risk | UH/LMWH + 3 ay Kumadin | |
| Kanser | 3-6 ay LMWH | |
| İdiyopatik | UH/LMWH + 6-12 ay Kumadin | |
| TrombofiliAT, Protein C ve S eksikliğiFaktör V LeidenProtrombin mutasyonuHomosisteinemi
Faktör VIII yüksekliği |
UH/LMWH + 6-12 ay Kumadin | |
| TrombofiliAntifosfolipid antikor≥2 Trombofili | UH/LMWH + 12ay Kumadin(belirsiz bir süreye kadar) | |
| Tekrarlayan DVT | UH/LMWH + belirsiz bir süre Coumadin | |
.
Genel cerrahi profilaksisi
| Risk kategorisi | Önerilen profilaksi |
| Düşük riskMinor cerrahi + yaş <40- diğer risk faktörü | Erken mobilizasyon |
| Orta riskMajor cerrahi + yaş <40- diğer risk faktörü | UFH 5,000 U SC 2×1 veyaEnoxaparin 40 mg SC 1×1 veya deltaparin 2.500 U SC 1×1İlk doz ameliyattan 2 saat önce |
| Yüksek riskMajor cerrahi + yaş >40veya diğer risk faktörü | UFH 5,000 U SC 3×1 veyaEnoxaparin 30 mg SC 2×1 veya deltaparin 5000 U SC 1×1İlk doz ameliyattan 2 saat önce |
| En yüksek riskMajor cerrahi + yaş >40+ diğer risk faktörü | Yüksek risk grubu profilaksisi + mekanik önleme (basınçlı çorap, intermittan pnömotik kompresyon) |
.
Kalça ve diz cerrahisi profilaksisi
Enoxaparin 30 mg SC 2×1 veya Dalteparin ilk doz 2.500 U SC, sonra 5.000 U SC 1×1 verilebilir. İlk doz ameliyattan 12-24 saat önce veya 6 saat sonra INR of 2.0-3.0 aralığında olacak şekilde warfarin başlanır. Profilaksi süresi; elektif kalça ve diz cerrahisinde postop 10. güne kadar sürmeli, kalça kırığı cerrahisinde postop 28-35. güne kadar sürmeli.
Prognoz
DVT genellikle baldır venlerinde başlar, proksimal venlere ilerleyebilir ve proksimal venlerden ayrılarak PE’ye neden olabilir. Bu aşamaların her biri asemptomatik olabilir. Cerrahiye bağlı DVT’lerin çoğu intraoperatif başlar ve yarısı 72 saat içinde çözülür. Tromboz riskinin devam etmesi durumunda (ör. immobilite) ve başlangıçtaki tromboz büyükse postop VTE’nin ilerlemesi olasılığı daha yüksek. VTE riski cerrahinin türü ile değişir; major ortopedik cerrahide risk major genel cerrahideki riskin 2 katıdır, kalça cerrahisine kıyasla diz cerrahisinde DVT riski başlangıçta daha yüksek ama daha hızlı azalır. Ortopedik cerrahide DVT’lerin %75’i ameliyat edilen bacaktadır. İzole baldır DVT’si nadiren semptomatiktir ve nadiren PE’ye neden olur. Semptomatik DVT’lerin %80’inde proksimal ven tutulumu vardır. Baldır DVT’lerinin %10’u proksimale ilerler ve bunların %10’u PE’ye neden olur. Tedavi edilmeyen semptomatik baldır DVT’lerinin %25’i proksimal venlere ilerler (genellikle 1 hafta içinde). DVT profilaksisi perioperatif DVT’nin spontan lizisini kolaylaştırır ve yeni trombus oluşumunu önler Profilaksi süresi ne kadar uzunsa profilaksi sonlandırıldıktan sonra asemptomatik DVT gelişme sıklığı o kadar az (ör. taburcu ediltikten sonra). Semptomatik proksimal DVT olup da göğüs semptomları olmayan hastaların yarısında akciğer sintigrafisinde yüksek olasılıklı perfüzyon defekti saptanmaktadır. Asemptomatik PE, profilaksi yapılmayan asemptomatik postoperatif DVT’lilerde sıktır. Semptomatik PE’lerin %70’inde DVT vardır ve vakaların üçte ikisinde proksimal venlerdedir. Tedavi edilmeyen semptomatik proksimal DVT veya PE’lerin %50’sinde 3 ay içinde tromboz rekürrensi olur. Semptomatik DVT’den sonraki 5 yıl içinde ciddi post-trombotik sendrom sıklığı %10’dur. Fatal postop PE için en riskli dönem postop 3-7. günler arasıdır. Semptomatik PE’lerin %10’u ilk semptomdan sonraki 1 saat içinde ölümle sonuçlanır.
VTE rekürrensi
Optimal tedaviye rağmen trombüsün büyümesi veya tekrarlaması oranı %20’dir. Antikoagulan tedavi sonlandırıldıktan sonra yıllık VTE tekrarlaması olasılığı; idiyopatik VTE veya devam eden risk faktörü (ör. kanser) bulunan hastalarda %10, geçici risk faktörü (ör. cerrahi) olan hastalarda %3.
Mortalite
Tedavi edilmeyen VTE’de mortalite %30. Tedavi edilen vakalarda mortalite; DVT’den sonra 30 gün içinde %6, PE’den sonra 30 gün içinde %12. VTE’ye bağlı ölümlerin %30-50’si iliofemoral, %10-20’si üst ekstremite DVT’sinden kaynaklanır.
Nadir VTE’ler
Üst ekstremite DVT, mezenter ven trombozu, renal ven trombozu, over veni trombozu, hepatik ven trombozu (budd-chiari sendromu), serebral venöz sinüs trombozu, retinal ven trombozu.
Özet
DVT özellikle PE gelişimi riski vardır. VTE 3. sırada kardiovasküler ölüm nedenidir. Virchow triadı; endotel hasarı, staz, hiperkoagulabilite.
Risk faktörleri: Kalıtsal hiperkoagulabilite bozuklukları (trombofili), cerrahi, travma, kanser, OKS/hormon replasman tedavisi, antifosfolipid antikor sendromu, vaskülit (behçet hastalığı), immobilite.
Semptom, bulgu, tanı: Bacakta ağrı, hassasiyet ve şişlik, Homans belirtisi vardır. Tanıda; D-dimer, USG, venografi kullanılır.
Tedavi: Heparin, düşük molekül ağırlıklı heparin, warfarin, fibrinolitik tedavi, varis çorabı. Geçici risk faktörü varsa 3 ay, diğer risk faktörleri varsa 6 ay-belirsiz bir süreye kadar tedavi verilir.
Komplikasyonlar: Pulmoner emboli, postflebitik sendrom, rekürrens.
Profilaksi: Perioperatif antikoagulasyon, varis çorabı, pnömotik kompresyon, erken mobilizasyon.
YAZIYI PAYLAŞ


 Xarelto’nun mucidi İstanbul’daydı…
Xarelto’nun mucidi İstanbul’daydı… Güven Platformu, venöz tromboembolizme ‘Dur’ diyecek!
Güven Platformu, venöz tromboembolizme ‘Dur’ diyecek! Venöz sistem hastalıkları tanı ve tedavisi
Venöz sistem hastalıkları tanı ve tedavisi Kronik venöz yetmezlik (KVY) tanı ve tedavisi
Kronik venöz yetmezlik (KVY) tanı ve tedavisi Uzm. Dr. Çağatay Kundak: Derin ven trombozu geçirmek, Covid-19 riskini artırmaz
Uzm. Dr. Çağatay Kundak: Derin ven trombozu geçirmek, Covid-19 riskini artırmaz
YORUMUNUZ VAR MI?