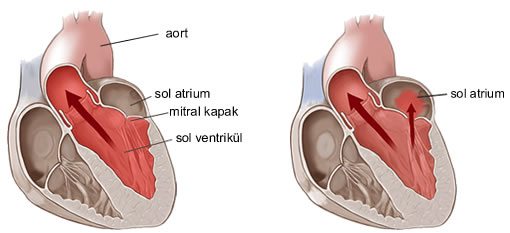
 Mitral stenoz:
Mitral stenoz:
Etyoloji: Romatizmal, konjenital, malign karsinoid, sistemik lupus eritematozus, romatoid artrit, hunter hurley mukopolisakkaridoz, metiserjit ilaç tedavisi, luthambacher sendromu: (ASD + MS), mixoma, infektif endokarditin büyük vejetasyonu, LA’un konjenital membranı (cor triatriatum).
Erişkinde kapak alanı; (MVA) 4-6 cm2. Hastalar 30-40 yaşına kadar semptomsuz olabilir. Kadınlarda 3 daha sıktır.
Kapak alanı (cm2) Ortalama gradient (mmHg)
Hafif > 1.5 < 5
Orta 1.0 – 1.5 5 -10
Ciddi < 1.0 > 10
Nedenleri:
Konjenital (nadir): paraşüt mitral (tek papiller adale), cor triatriatum, pulmoner venlerde darlık.
Edinsel: romatizmal ateş (%90-95), dejeneratif-kalsifik mitral darlığı, atriyal miksoma, trombüs, büyük vejetasyon, protez kapak disfonksiyonu.
Darlık düzeyleri
| MVA (cm2) | Semptomlar | |
| Minimal | >2.5 | – |
| Hafif | 1.5-2.5 | Şiddetli egzersizlerde minimal dispne |
| Orta | 1.0-1.5 | Dispne, ortopne, PND, pulmoner ödem |
| Ciddi | <1.0 | İstirahat dispnesi, ödem |
Semptomlar:
Nefes darlığı (ilkte eforda, sonra PND, ortopne), öksürük, çarpıntı (AF’ye bağlı), yorgunluk, güçsüzlük, egzersiz intoleransı, hemoptizi, ses kısıklığı (ortner sendromu), ayaklarda şişlik (ödem), presenkop, senkop, embolik semptomlar (TİA, inme, akut arter obstrüksiyonu), kalp hızı, volum artışı semptomları arttırır (ateş, anemi, gebelik, hipertiroidi, efor). Dispne ilk bulgudur.
Hemoptizi: paroksismal nokturnal dispne (PND), kronik bronşite bağlı olabilir, pembe köpüklü balgam (Ac ödemi) görülür, pulmoner infarkta bağlı hemoptizi görülür.
Ani ciddi hemoraji: pulmoner apoplexy. LA basınç artışına bağlı ince duvarlı dilate bronsial ven yırtılması görülebilir.
Fizyopatoloji
Normal mitral kapak alanı; 4-5 cm². 2,5 cm² altında semptomatiktir. >1,5 cm² sinüs ritminde dinlenim anında asemptomatik. Transmitral flowda artış ya da diyastolik doluş zamanında azalma olursa semptom ortaya çıkar (egzersiz, emosyonel stres, infeksiyon, hamilelik, hızlı ventrikül yanıtlı AF gibi). Progresive, stabil seyredip ileriki yıllarda hızlı artış gösterir. Romatizmal hastalıktan sonra 20-40 yıl latent periyodu var. Semptomatik MS’un başlangıç semptomuna bağlı olarak 10 yıllık survi %50-60. Asemptomatik olgularda survival >%80. Semptomlarında progresyon olmayan olgularda %60. Sınırlayıcı semptomu olanlarda 10 yıllık survival %0-15. Ciddi pulmoner HT gelişenlerde beklenen yaşam; 3 yıl.
Tedavi edilmeyen MS’da mortalite nedeni; %60-70 progresif kalp yetmezliği, %20-30 embolik proçes, %10 pulmoner emboli, %1-5 enfeksiyon. Kapak alanı 1cm² ise ciddi MS > sol AV basınç gradienti 20 mmHg‘yı aşar. Kalp hızı artınca, diyastol zamanı, LA’dan LV’e geçiş zamanı kısalır ve LA yüklenir. Asemptomatik MS ‘da ani pulmoner ödem gelişirse yüksek ventrikül hızlı AF gelişmiştir. Egzersizle EF artışı ve EDV artışı gösterir. Pulmoner arter basıncı >60 mmHg olunca RV boşalımı zorlanır, RV end diyastolik basıncı ve volümü artıp kalp yetmezliği oluşur.
Sistemik embolizm
% 70’i santral sinir sistemine, TİA, inme ve ölüme sebep olabilir. 35 yaş üzeri ve AF varlığı riski arttırır. Akut arteriyel tıkanma (sıklıkla alt extremite) olabilir. Hafif MD’da bile emboli olabilir.
Pulmoner HT
1-Pasif pulmoner HT: LA basınç artışı direk PV, kapiller alan ve pulmoner artere yansır. 2-Reaktif pulmoner HT.
3-Aktif pulmoner HT (reversible/irreversibl). Ciddi PHT gelişen vakalarda; sağ kalp yetmezliği bulguları (ödem, asit, al yanak-mor dudak, yorgunluk) gelişir. Dispne rahatlayabilir.
Fizik muayene
1-Facies mitralis (al yanak-mor dudak); yüzde ve ellerde siyanoz olabilir (düşük debi, pulmoner HT, düşük O2 satürasyonu sebebi ile).
2-Juguler venöz dolgunluk; sağ yetmezliğe bağlı, eşlik eden trikuspit yetersizliğinde, dev a dalgası (PHT’ ye bağlı RV hipertrofisi veya eşlik eden trikuspit darlığı).
3-Nabız genelde tam düzensiz (AF).
4-Sağ vent aktivitesi belirgin olabilir (RVH).
Oskültasyon: S1 sert, mitral açılma sesi “opening snap”, apikal diyastolik rulman, presistolik şiddetlenme. S1 sert, OS var ise leafletler hareketlidir. Ciddi MD’da S2-OS intervali kısa ve üfürüm holodiyastoliktir. Pulmoner HT geliştiğinde; S2P sert, sağ ventriküle ait S4 ya da S3, Graham-Steel üfürümü (pulmoner yetmezliğe bağlı).
EKG: P mitrale (D2-3 aVF), AF (%30-40). PHT gelişirse sağ aks, RV hipertrofisi, P pulmonale görülür. Sağ aks, V1’ de R >S (PAB yaklaşık 70-100 mmHg).
Tele: 1-Sol atriyum genişlemesi; kalp konturunun sağ kenarında çift kontur, mitralizasyon.
2-Pulmoner arter genişlemesi; pulmoner HT’a bağlı olarak izlenir.
3-Akciğer stazına ait bulgular; pulmoner vasküler redistribüsyon (geyik boynuzu görünümü), Kerley-B çizgileri (interstisyel ödem bulgusu), alveoler ödemde buzlu cam manzarası.
4-Sağ ventrikül hipertrofisi.
5-Kapak kalsifikasyonu.
Ekokardiyografi: Karakteristik M-mode eko bulguları; ön yaprağın EF eğiminde azalma, arka yaprağın diyastolde öne hareketi, kapakçıklarda kalınlaşma, LA dilatasyonu görülebilir. 2-B EKO; kapak alanı, doming. Doppler EKO; kapak alanı, diyastolik gradiyent.
Ekokardiografi endikasyonları
Class I: hemodinami (mean gradient, kapak alanı, pulmoner arter basıncı), kapak morfolojisi, perkutan mitral balon valvolplasti, eşlik eden kapak lezyonu.
Class IIa: dinlenim hemodinamiği ile klinik uyumsuzluğunda egzersiz dopler EKO ile mean grd. ve pulmoner arter basıncı için hemodinamik cevabın görülmesi.
Class IIb: orta ya da asemptomatik MS’da Pulmoner arter basıncı.
Class III: hafif MS ve klinik bulguları stabil hastada rutin değerlendirme.
Transözefageal EKO zamanlaması:
Class IIa: perkütan kapalı mitral balon valvuloplasti, kardiyoversiyon, LA trombüs, mitral kapak morfoloji ve hemodinamisi.
Class III: rutin morfoloji ve hemodinami değerlendirmesi.
Kalp kateterizasyonu: Ekoya destekçidir. Ayrıca; birlikte bulunabilen MY, diğer kapak hastalıkları ve KAH, LV fonksiyonları, pulmoner HT şiddeti değerlendirilir.
Kardiyak kateterizasyon endikasyonları:
Seçilmiş hastalara percutan balon mitral valvulotomi, klinik ve EKO’nun yeterli olmadığı MBVP yapılan hastalardaki MY’nin ciddiyetini saptamak için, 2D ve dopler EKOda MS’nun ciddiyeti ile semptom IIa ve/veya bulunan PAB arasında uyumsuzluk varsa; PALA- LV diyastolik basınçlarını saptamak için, klinik semptomlar ile dinlenimdeki hemodinamik bulgular uyumsuz ise stres sonucu PA ve LA basınçlarının saptanması için, eğer 2D ve dopler EKO sonucu ile III klinik bulgular uyumlu ise kardiyak kateterizasyon yapılabilir.
Doğal seyir:
1-Asemptomatik dönem (10-15 yıl).
2-Semptomatik hastaların; %0-15’i 10 yıl sağ kalır, %10-20’sinde sistemik emboli gelişir, %30-40’unda AF gelişir, ciddi pulmoner HT gelişirse ortalama sağ kalım <3 yıl. Tedavi edilmeyen NYHA sınıf IV hastaların %10’u 5 yıl yaşar.
Medikal tedavisi
ARA/İE profilaksisi, ağır egzersizlerden sakınmak, kalp hızının kontrolü (beta bloker), tuz kısıtlama, aralıklı diüretik kullanma, AF tedavisi (beta bloker, verapamil, diltiazem, digoksin), antikoagülan tedavi (embolik olay geçirenler, AF’u olanlar, LA >50 mm olanlar). Sinüs ritminde, LV ya da RV disfonksiyonu olmayanlarda digital kullanılmaz.
Balon veya cerrahi tedavi
1-Perkütan mitral balon valvotomi (PMBV); uygun anatomi, LA’da pıhtı yok ve MY≤2 varlığında yapılır, fonksiyonel sınıfı II-IV ve MVA <1.5 cm2, asemptomatik ve MVA <1.5 cm2ise PAB 50 (istirahat), 60 mmHg (egzersiz).
2-Cerrahi komissurotomi (açık veya kapalı).
3-Mitral valv replasmanı (MVR); fonksiyonel sınıfı III-IV ve MVA < 1.5 cm2(PMBV’ye uygun değil), fonksiyonel sınıf I-II ve MVA < 1.0 cm2 ve PAB >50 mmHg.
MS’da atrial fibrilasyon (AF): Semptomatik MS’luların %30-40’ında AF görülür.
Akut AF: diyastol süresi kısalır, ciddi hemodinamik yetersizlik vardır. 10 yıllık survival AF’de %25, sinüs ritminde %46. Akut AF’nin tedavisi; digoksin, Ca kanal blokerleri, ß bloker, heparin, kardiyoversiyon.
24-48 saatlik akut AF: antikoagule edilmemişse kardiyoversiyon yüksek emboli riski taşır. Kardiyoversiyon sonrası en az 3 hafta kumadin kulanılmalı. TEE sonrası trombüs yoksa kardiyoversiyon yapılabilir.
Sistemik embolizasyonun önlenmesi: 1/3’ü AF başlangıcında 1 ay içinde, 1/3’ü 1 yıl içinde görülür.
Mitral kapak onarım endikasyonları: Class III-IV+ MKA<1,5 cm² + perkutan MBVP için uygun değil, onarıma morfolojisi uygun. Class III-IV + MKA<1,5 cm² + onarıma uygun + antikoagulasyon desteğinde LA trombüs. Class III-IV + MKA<1,5 cm² + non pliabl, kalsifiye mitral kapak; onarım ya da MVR kararı alınan. Class I + MKA<1,5 cm²+ onarıma uygun, rekürren embolik olaylar.
Mitral kapak replasman endikasyonları: Class III + ciddi MS, class IV + ciddi MS, ciddi MS (<1 cm²) + PAB sistolik >60-80 + class III, class III-IV + <1,5 cm² + ciddi MS, class I-II + MKA<1 cm² + PAB>60-80.
Mitral yetersizliği (MY)
Mitral kapak aparatı; mitral leafletler-yaprakcıklar, mitral anulus, korda tendinealar, papiller adaleler. Mitral aparatta herhangi bir bozukluk MY ile sonuçlanır. MY ortaya çıkışına göre akut veya kronik ve etyolojiye göre iskemik veya non-iskemik olmak üzere ikiye ayrılır. Romatizmal kökenli MY sıklığı azalırken, iskemik kökenli MY sıklığı artmaktadır.
Nedenleri:
Akut MY: korda rüptürü (MVP, HT, AKS), infektif endokardit, Akut Mİ.
Kronik MY: ARA sekeli (en sık), MVP (gelişmiş ülkelerde en sık), dejeneratif (anulus veya leafletler), anüler dilatasyon (dilate KMP).
Akut mitral yetersizliğinin nedenleri:
Mitral annulus patolojileri: infektif endokardit (abse oluşumu), travma (kapak cerrahisi), paravalvuler leak.
Mitral yaprakçık patolojileri: travma (balon valvulotomi veya penetran göğüs hasarı), tümörler (atrial miksoma), miksomatoz dejenerasyon, SLE (Libman-Sacks).
Prostetik kapak patolojileri: perforasyon, dejenerasyon, mekanik yetmezlik.
Korda tendinia rüptürü: idiopatik (spontan), miksomatoz dejenerasyon (MVP, marfan, ehler danlos), infektif endokardit, Akut romatizmal ateş, travma (balon valvotomi ve künt göğüs travmaları).
Papiller adale patolojileri: koroner arteter hastalığı (disfonksiyon ve seyrek olarak rüptür), akut global LVD, infiltratif hastalıklar (amiloidoz, sarkoidoz), travmalar.
Kronik mitral yetersizliğinin nedenleri
İnflamatuvar: romatizmal kalp hastalığı, SLE, skleroderma.
Dejeneratif nedenler: mitral leafletlerin miksomatöz dejenerasyonu (MVP), marfan sendromu, ehler-danlos sendromu, psödoksantoma elastikum, mitral annüler kalsifikasyon.
İnfektif: normal, anormal ve prostetik kapakları tutabilen endokardit.
Yapısal: korda tendinia rüptürü (spontan veya MI, travma, MVP ve endokardite sekonder), papiler adale disfonksiyonu veya rüptürü (iskemi veya MI), mitral annulus ve sol ventrikülde dilatasyon (KMP, sol ventrikülün anevrizmal dilatasyonu), hipertrofik KMP, paravalvuler prostetik leak.
Konjenital: mitral kapakta yarılma veya fenestrasyon, paraşüt mitral kapak (endokardial yastık defekti, endokardial fibroelastozis, büyük arter transpozisyonu, sol koroner arter çıkıs anomalisi).
Akut ve kronik MY – Fizyopatoloji
Akut MY: sol atriyumda ani volüm ve basınç artışı pulmoner ven ve kapiller bölgeye yansır ve akut akciğer ödemi gelişir. LV ileri atım volümünde ani ciddi azalma, düşük debi, hipotansiyon ve şok tablosu gelişir. Ölümcül seyirlidir.
Kronik MY: kaçağın yavaş gelişmesi adaptasyona fırsat verir. SA dilatasyonu ve kompliyansta artış, SV dilatasyonu ve EF’de artış olur. Uzun süre asemptomatik olabilir. Sonunda aşırı volüm yükü SV dilatasyonu ve KY’ne yol açar.
Semptom ve belirtiler
Akut MY: genel durum orta/kötü, cilt soğuk, soluk, terli, ciddi dispne, ortopne ve sıklıkla akut akciğer ödemi tablosu, akut MY’ye yol açan patolojiye ait semptomlar (ateş, AP).
Kronik MY: egzersiz dispnesi, ortopne, PND, halsizlik, yorgunluk, KKY’nin diğer yakınmaları, çarpıntı (AF ile).
Fizik muayene
Kronik MY: AF’de ritim düzensiz, apeks sola-aşağı kayar, S1 hafiflemiş, S2P sert (PHT), S3 (ciddi MY), apikal pansistolik üfürüm, üfürüm, defek arka yaprakçıktaysa aortik alana, ön yaprakçıktaysa sırtta yayılır, kalp yetmezliği bulguları.
Akut MY: nabız zayıf, cilt terli, S1 hafiflemiş, S4 belirgin, erken sistolik üfürüm, akut sol kalp yetmezliği bulguları.
İskemik mitral yetersizliği
Akut miyokard infarktüsü sonrası görülür. Kötü prognoz göstergeleri; geniş infaktlı, yaşlı, multidamar hastaları, ilk MI sonrasında MY’e yol açan papiller kas asinerjisi. Akut MY; post MI papiller adale rüptürü ve disfonksiyonu. Kronik MY; iskemik süreç sonucu dilate KMP. AMI seyrinde MY üfürümü duyulur. AMI’nda % 1 papiller adale rüptürü görülür. Posteromedial kas RCA’nın PDA dalından beslenir (4 kat fazla iskemi). Anterolateral kas LAD’nin diagonal dalı ve sıklıkla Cx’in marjinal dalından beslenir. AMI sonrası papiller kas rüptürü 2-7. Günlerde olur. Akut akciğer ödemiyle karşımıza çıkar ve mortalitesi yüksektir. Papiller kas infarktı > fibrozis > distorsiyon, disfonksiyon, komşu duvar diskinezisi gelişir. Mitral anuler genişleme görülür.
Akut MY’de tedavi
Sol kalp yetersizliği olmayan olgularda medikal tedavi (antiiskemik ve ACE inhibitörü), semptomlu olgularda; diüretik verilir. Papiller kas rüptüründe; İABP, vazodilatatör ve (+) inotrop tedavi, kardiyak kateterizasyon ve operasyon, acil cerrahi (perioperatif mortalite % 10, bir yıllık yaşam %90) yapılabilir. Sol ventrikülü bozuk ve MY’ nin papiller kas rüptürüne bağlı olduğu saptanamayan olgularda öncelikle medikal tedavi ile kliniğin düzeltilmesi gerekir.
Kronik iskemik mitral yetersizliği
LV disfonksiyonundan çok LV çapıyla ilişkilidir. İskemik dilate KMP nedeniyle, fonksiyonel, mitral anuler dilatasyona bağlı oluşur. LVD ile leafletleri kapatan ventriküler güç azalır. LV distorsiyonu ile mitral leaflet geometrisi bozulur. Kronik ateroskleroz, mitral anuler kalsifikasyona neden olarak MY oluşturabilir. Revaskülarizasyon iskemik mitral yetersizliği azaltır. Annuler replasman veya mitral kapak tamiri yapılır. Mitral kapak tamiri total replasmana göre daha iyi sonuçlar verir.
Kronik MY – Medikal tedavi
ARA/İE profilaksisi, asemptomatik hastada tedaviye gereksinim, ardyük azaltmanın yararı yok (HT yoksa). HT eşlik ediyorsa; ACE inhibitörü/ARB. AF için; hız kontrolü, antikoagülasyon (ilk atakta SR’e çevirme).
Kronik MY – Cerrahi tedavi
Mitral kapak tamiri, MVR (subvalvüler yapı korunur veya korunmaz), iskemik MY’de KABG ile birlikte MVR.
Kronik MY – Cerrahi endikasyonlar
1- Semptomatik (FK II-IV) ciddi MY (LVEF >%30, LVes çap <55 mm olması istenir). Cerrahi, EF %50’ın altına inmeden yapılmalıdır.
2- Asemptomatik ciddi MY’li hastada (birinin varlığında); EF <%60, LVes çap >45 mm, sistol sonu volüm 50 ml/m², persistan AF varlığı, PASP > 50 (istirahat) > 60 mmHg (egzersiz).
Doğal kapak endokarditinde cerrahi endikasyonlar
Akut AY veya MY + KKY, AkutAY + taşikardi + mitral kapağın erken kapanması, fungal endokardit, annuler ya da aortik abse varlığı, sinüs veya aortik gerçek ya da yalancı anevrizma, 7-10 günlük antibiyoterapiye rağmen kapak yetmezliği ile birlikte lökositoz, ateş, bakteriyemi veya nonkardiak enfeksiyonun ekarte edildiği penetran infeksiyon olması, antibiyotik tedavisine rağmen rekürren emboli olması, kapak disfonksiyonu ile Gr(-)enfeksiyonu veya antibiyotiklere cevabı kötü olan organizma enfeksiyonu olması, 10 mm’den büyük mobil vejetasyon olması.
Prostetik kapak endokarditinde cerrahi endikasyonlar
Cerrahiden 2 aydan kısa süre içerisinde erken prostetik valv endokarditi olması, prostetik kapak disfonksiyonu + KKY, fungal endokardit, antibiyotik tedavisine cevap vermeyen staph. endokarditi olması, paravalvüler kaçak, annuler ya da aortik abse, sinüs ya da aort true ya da false anevrizma, fistül formasyonu, yeni başlayan ileti bozukluğu olması, Gr(-) mikroorganizma ile enfeksiyon ya da antibiyotik tedavisine cevap vermeyen mikroorganizma olması, 7-10 gün antibiyotik tedavisine rağmen bakteriemi persiste etmesi, tedaviye rağmen rekürren periferik emboli olması, protez kenarında trombüs olması, herhangi bir boyutta vejetasyon olması.
Hasta takibi:
Klinik EKO interval
Hafif MY 12 ay Semptom varsa
Orta MR 12 ay 1-2 yıl
Ciddi MY 6-12 ay 6-12 ay
Hamilelikte yüksek risk oluşturan kapak hastalıkları
Semptomatik ya da asemptomatik ciddi AS, MY veya AY Class III-IV semptomları, Class II-IV semptomları ile MS, şiddetli Pulmoner HT ile sonuçlanan kapak hastalıkları, %40 EF’nin altında, LV disfonksiyonu olan kapak hastalıkları, antikoagulan kullanılan mekanik prostetik kapak, marfan sendromunda AY. Özellikle 2. ve 3. trimesterde dolasan volüm %50’ye varan oranda artar. Bu durumda kardiak output (CO) artar. CO artısı stroke volüm ve kalp hızında 10-20 atım/dk artışa neden olur. Endojen hormonal değisiklik ve uterusun kan akımındaki değisikliklerle sistemik vasküler rezistans azalır, diyastolik basınç azalır, nabız basıncı artar. Supin pozisyonunda V. cava’ya uterusun basısı ile kardiyak preload azalır, hipotansiyon ve güçsüzlüğe yol açar. Doğum sırasında ve sonrasında ağrı ile basınç artar. Yine uterin kan dolasımına katılıp hiperdinamik tablo oluşturur. Hamileliğin kendisi hiperkoagulabilitedir. Protein S’de azalmaya neden olur. Staz ve venöz hipertansiyon yaratır. Östrojen etkisi ile media katında (orta ve büyük arterlerde) kollajen birikimi olur. Dolaşımda elastaz artar ve elastin güçsüzlesir. Aortik media tabakasında vasküler devam güçsüzlüğü ile diseksiyona zemin hazırlar.
İdeal protez kapakta olması istenenler
1-Kolayca yerleştirilebilir olmalıdır.
2-İmplante edildikten sonra kalıcı son pozisyonu kolayca almalıdır.
3-Uzun ömürlü olmalıdır.
4-Açık durumdayken kabul edilebilir derecede düsük bir türbülansta yüksek akıma izin vermelidir.
5-Kapalı durumdayken geriye kaçağa izin vermemelidir.
6-Kapak üzerinde pıhtı olusumuna eğilim olmamalıdır.
7-Transvalvüler basınç gradyenti sıfıra yakın olmalıdır.
8- Yerlestirilen kapak, çevre dokularla iyi tolere edilebilmelidir.
9-İmmünolojik cevaba yol açacak antijenik bir özellik tasımamalıdır.
10-Sessiz çalışmalıdır.
Kapak Tipleri
1-Mekanik kalp kapakları: toplu kafesli kapaklar, monoliflet (disk) kapaklar, biliflet kapaklar.
2-Doku kökenli kalp kapakları: Hayvan dokusu kökenli kapakları; domuz kökenli kapaklar, sığır perikardı kökenli kapaklar. İnsan dokusu kökenli kapaklar; otogreft kapaklar, homogreft kapaklar.
Mekanik kapaklara ait sorunlar ve komplikasyonlar
Protez kapak açıklığının hastaya uymaması, kapağa bağlı reoperasyon, dehisens, disproporsion, enfektif endokardit, vegetasyonlar ve septik emboliler, pannus, hemoliz ve tromboz, kanama, ses, paravalvüler kaçak.
Biyoprotez ile kapak replasmanı endikasyonları
Warfarin kullanamayan veya kullanmak istemeyen hastalar, 65 yasın üzerinde ve tromboembolik risk faktörü olmayan, AVR yapılması gereken hastalar, 70 yasın üzerinde ve tromboembolik risk faktörü olmayan, MVR yapılması gereken hastalar, tromboze mekanik kapak yerine kapak replasmanı, hiperkalsemik olanlar, hemodiyaliz hastaları, böbrek yetmezliği olanlar, warfarin kullanımında takip ve hekim-hasta uyumu sorunu olan hastalar.
Biyoprotez kapak komplikasyonları
1-Tromboemboli ve kanama daha az görülür, kapak açıklığı tıkanmakta ve leaflet hareketi engellenerek kapak fonksiyonu bozulabilmektedir.
2-Endokardit sık değildir.
3-Antijenite ve ona karsı immün cevap ve mineralizasyonla leafletlerde zamanla kalınlasma, sertlesme ve kalsifikasyona bağlı olarak ortaya çıkan yapısal bozulma ve fonksiyon bozukluğu.
Bioprotez kapakta tromboembolinin daha az görülmesinin nedenleri
1-Daha az tombojenik maddeden imal edilmesi.
2-Yaprakçıkların esnek olması.
3-Merkezi akım olması.
4-Kanın kapak içinden geçerken daha iyi yıkama yapması.
Protez kapaklar
Ia-Bioprotezler (heterogreft); antikoagülan gerekmez, dayanıklılık az (15 yılda %50’si yetersiz olur), 35 yaş altı dayanıklılık daha az, hemodinamik profil nisbeten kötü, tromboz riski <%1. Ib-bioprotezler (homogreft); kadavradan alınır, hemodinamik profil iyi, dayanıklılık heterogreftten daha iyi, İE riski diğerlerinden az. II. Metalik kapaklar; dayanıklılık fazla, sürekli antikoagülasyon gerekli, trombotik komplikasyon yılda %1, kanama ise % 0.5.
Mitral valv prolapsusu (MVP):
Mitral kapakçıkların sistolde LA’a çökmesidir. Çoğunlukla klinik ve hemodinamik önemi yok. %2-6 görülür. Midsistolik klik + geç sistolik üfürüm duyulur. Bağ dokusu defekti, marfan sendromu, ehlers-danlos varlığında görülebilir. Atipik göğüs ağrısı, çarpıntı ve hafif mitral yetmezlik bulguları vardır. Asemptomatikse tedaviye gerek yoktur. Mitral yetmezlikli olgularda infektif endokardit profilaksisi ve yetmezlik tedavisi yapılır. Aritmisi olanlarda beta bloker verilir.
Semptomlar
Atipik göğüs ağrısı, çarpıntı, otonom sinir sistemi dengesizliği belirtileri (ortostatik hipotansiyon, taşikardi), panik atak sık.
Oskültasyon
Midsistolik klik, geç sistolik üfürüm, üfürüm ayakta daha belirgin, yatar durumda hafif.
Komplikasyonlar
MY, korda rüptürü, infektif endokardit, aritmiler, ani ölüm, inme.
Tedavi: Beta blokerler, anksiyolitik.
Tanı yöntemleri
EKG: LVH, P mitrale, bazen RVH, altta yatan hastalığa ait bulgular, AF sık.
TELE: LA ve LV’de büyüme bulguları, pulmoner HT bulguları, akut MY’ de KTO normal iken akciğer konjesyonu bulguları.
Ekokardiyografi
Kapak yapılarına ait morfolojik değişiklikler, LV çap ve fonksiyonlarının incelenmesi, doppler ile MY şiddetinin derecelendirilmesi (I-IV).
Görüntüleme yöntemleri
Radyonüklid çalışma: LV ve RV fonksiyonları, mitral regürjitan volümü ve fraksiyonu, KAH için miyokard sintigrafisi.
Kalp kateterizasyonu: MY ciddiyeti (hafif, orta veya ciddi), regürjitan volüm/fraksiyonu, LV fonksiyonları, koroner arterlerin değerlendirilmesi.
Pulmoner darlık
Sıklıkla konjenital, akkiz nadir (ARA, kalsifikasyon, karsinoid tm). Semptomlar; dispne, angina, senkop, yorgunluk. S2 hafif, sistolik klik, S2 ikilenmesi, pulmoner odakta sistolik ejeksiyon üfürümü, sağ ventriküle ait S3 veya S4, sağ kalp yetmezliği bulguları görülür. Tedavi; kapağa ait gradient >50 mmHg ise balon valvotomi.
Pulmoner yetmezlik
Sıklıkla pulmoner HT’a sekonder gelişir (fonksiyonel). ARA, İE, karsinoid tm, tbc nadir. Genelde asemptomatik veya dispne, yorgunluk görülür. PO’da diyastolik sufl, fizyolojik S2 ikilenmesi, sağ vent aktivitesinde artış ve sağ yetmezlik bulguları görülür. Tedavi; esas hastalığın tedavisi, ciddi PHT’da kalsiyum antagonistleri, ciddi organik PY de biyoprotez.
Protez kapaklarda antikoagülan tedavi: Biyoprotez: ilk 3 ay warfarin (INR 2-3) + aspirin (80-100 mg), sonrasında yalnızca aspirin verilir. Mekanik protezler: AVR için; warfarin (INR 2-3) + aspirin verilir. MVR için; warfarin (INR 2.5-3.5)+ aspirin verilir. AF, tromboembolik olay öyküsü olanlarda daha yüksek INR hedeflenir.
YAZIYI PAYLAŞ


 Siyanotik konjenital kalp hastalıkları tanı ve tedavisi
Siyanotik konjenital kalp hastalıkları tanı ve tedavisi Kalp kapak hastalıklarında ameliyatsız yeni tedavi!
Kalp kapak hastalıklarında ameliyatsız yeni tedavi! Pulmoner hipertansiyon nedir? Nedenleri, belirtileri ve tedavisi
Pulmoner hipertansiyon nedir? Nedenleri, belirtileri ve tedavisi Kalp kapağında dikişsiz ameliyat tekniği
Kalp kapağında dikişsiz ameliyat tekniği
YORUMUNUZ VAR MI?