Akut böbrek yetmezliği tanı ve tedavisi
Böbrek fonksiyonlarının kısa sürede (saatler, günler) bozulması sonucu; üre, keratinin gibi nitrojen yıkım ürünlerin kanda birikmesi ile oluşan klinik tablodur. Sıklık; yıllık insidans 100.000’de 15-20. 70 yaşın üzerinde sıklık 3-4 kat fazla, hastanede yatan hastaların %2-5’sinde. ABY için yüksek risk grupları: Genel tıbbi – cerrahi durumlar, yoğun bakım ünitesi, açık kalp cerrahisi, aminoglikozid kullanımı, şiddetli yanıklar, rabdomiyoliz, sisplatin, vinblastin, bleomisin kullanımı.
ABY’nin etyolojisi: 1-Prerenal nedenler: renal hipoperfüzyon sonucu oluşur, %65-70 oranında görülür. 2-Renal nedenler: intrensek ABY’dir, %25-30 oranında görülür. 3’e ayrılır; a-Tübüler nekroz (%85); iskemi (%50), toxinler (%35). b-Akut interstisyel nefrit (%10). c-Akut glomerulonefrit, vaskülit (%5). 3-Postrenal nedenler: obstrüktif nefropatidir, % 5’ten az oranında görülür.
Böbrek yetmezliği nedir? Neden olur? Belirtileri ve tedavisi
ABY sınıflama: 1-Prerenal sebepler. 2-Renal sebepler: vasküler hastalıklar, glomerulonefritler, interstisyel nefritler, tübüler nekrozlar (iskemi, toksinler, pigmentler). 3-Postrenal sebepler.
Prerenal nedenler: Hipovolemiler: 1- Hemorajiler. 2-Sıvı kayıpları; GİS kayıpları, cilt yolu ile, renal yolla kayıplar, internal (peritonit, pankreatit). Kardiyovasküler nedenler: 1-Kardiyak outputta azalma; AMİ, tamponat. 2-Vazodilatasyon; anaflaksi, sepsis, ilaçlar. 3-Renovasküler oklüzyon; aort anevrizması, tromboemboli.
Renal nedenler: 1-Akut tübüler nekroz (ATN). 2-Vasküler hastalıklar; vaskülit, malign hipertansiyon, hemolitik üremik sendrom (HÜS), TTP, gebelik toksemisi. 3-Glomerüler hastalıklar; RPGN. 4-İnterstisyel nefritler; ilaçlar, enfeksiyonlar.
Akut tübüler nekroz: A-İskemik nedenler: Uzamış prerenal nedenler, şok, postoperatif, travmatik (crush sendromu), sepsis, NSAID, Cy-A nefrotoksisitesi. B-Nefrotoksik nedenler: 1-Eksojen toxinler: antibiyotikler (aminoglikozid, amfoterisin), radyokontrast ajanlar, kemoterapotik ajanlar (cisplatın vs), Cy-A, etilen glikol, ağır metaller (civa klorür, karbon tetraklorür). 2-Endojen toxinler: pigmentler [Hb (hemoliz), Mb (rabdomiyoliz)], kristaller (ürik asit, oxalat), intratübüler proteinler (multiple miyelom).
Radyokontrast nefropatisi için risk faktörleri: Önceden varolan kronik böbrek yetmezliği (KBY), diabetes mellitus, hipovolemi, konjestif kalp yetmezliği, kontrast maddenin osmolaritesi, kontrast maddenin dozu, hematokrit düşüklüğü.
Postrenal nedenler: 1-İntra-üreteral obstrüksiyon; taş, papiller nekroz, kan pıhtısı, fungus. 2-Ekstra-üreteral obstrüksiyon; ligasyon, malignite, retroperitoneal tümörler, fibrozis. 3-Alt üriner obstrüksiyon; BPH, prostat Ca, mesane Ca, nörejenik mesane.
Böbrek ağrısı neden olur? Ne iyi gelir? Belirtileri ve tedavisi
ABY patogenezinde ileri sürülen mekanizmalar: 1-Vasküler hemodinamik değişiklikler: afferent arteriyolde vazokonstrüksiyon, efferent arteriyolde vazodilatasyon.
EFB = (GKHB) – (OB+ İKB) @ 20 mmHg = 60 – (30+10). 2-Glomerüler faktörler: permeabilitede azalma (UF katsayısında azalma). 3-Tübüler faktörler: tübüler obstrüksiyon, tübüler sıvının geri emilimi.———-Muhtemelen birden fazla mekanizma rol oynamaktadır. İskemiden en çok; dış medulla ve kortikomedüller bölgede yer alan proksimal tübül (pars recta = S3 segmenti) ve henle’nin çıkan kalın kolu etkilenmektedir.
Hücresel düzeyde hasara yol açabilen faktörler: – Na-K-ATP’az aktivitesi azalması, mitokondriyal disfonksiyon, hücresel ATP eksikliği, epitelyal polarite kaybı, intraselüler Ca++ artışı, serbest oksijen radikalleri.
Klinik evre ve Bulgular: 1-Başlangıç dönemi (ınitial faz); oligürik veya non-oligürik. 2-İdame dönemi (maintenance faz). 3-İyileşme dönemi (recovery faz).
AKI için biyogöstergeler: Neutrophil gelatinase-associated lipocalin (NGAL): böbrek, akciğer, mide, kolon ve benzerlerinde temsil edilir. Hasarlı epitelde artar; bakteriyel infeksiyon, KOAH’lı hasta balgamı. İskemik/nefrotoksik hasarda >> kan/idrarda artar. Farklı etyolojili AKI’lı ICU hastaları kanda X10, idrarda X100 artar. Western blot analizi yapılabilir. Kardiyak cerrahi sonrası kreatininden çok daha önce artar. Cerrahiden 2 – 6 saat sonra kan ve idrarda artar. Sensitif ve spesifiktir.
Sistatin C: nüveli hücrelerden (sabit hızda) salgılanan bir proteindir. Yaş, cinsiyet, ırk, kas kitlesinden etkilenmez. GFR’nin azalmaya başlamasından itibaren kan düzeyi artar. Kreatininden 1 – 2 gün önce; N-GAL’den daha sonra artar. Ticari KİT immunonefelometri ile dakikalar içinde tayin edilir. Farklı hasta gruplarında geçerliliği ispatlanmıştır.
Kreatinin nedir, neye yarar? Yüksekliği ve düşüklüğü neye yol açar?
Kidney injury molecule 1 (KIM-1): transmembran proteindir. İskemik/toksik hasar sonrası tubulus epitelinde salgılanır, artar idrara çıkar. İdrardaki KİM-1 prerenal azotemi ve KBY’de artmaz. AKI tanı panelinin önemli bir elemanı olacaktır. Pratikte NGAL ve KIM-1 ardışık kullanılır. NGAL başlangıçta duyarlı; sonra KIM-1 daha özgüldür. Interleukin 18 (IL-18): bir proinflamatuar sitokindir. İskemik AKI sonrası artar; infeksiyon, KBY ve prerenal ABY’de artmaz. Gerçekleşmiş AKI’de duyarlık ve özgüllük; >%90. ARDS’de idrar IL-18’i serum kreatininden 48 saat önce artar. Kardiyak cerrahi ve transplantasyonda AKI prediktörüdür. Nefrotoksinlerden, KBY ve üriner infeksiyondan etkilenmez.
Klinik evreler: Oligürik dönem: birkaç saat içinde sonlanabileceği gibi aylarca da sürebilir. Ortalama 10-14 gün sürer. Oligüri; < 400 ml/gün veya < 20 ml/saat olmasıdır. Anüri: idrar miktarı <50-100 ml/gün olmasıdır. Üriner obstrüksiyon, kortikal nekroz, bilateral renal arter tıkanması sonucu görülebilir. Oligüri 1 ayı geçerse: kortikal nekroz, renal arter tıkanma, hızlı seyirli GN, renal vaskülit sonucu görülebilir.
Bulgular: İlk bulgu çoğu kez hastanın idrarında azalma ve biyokimyasal anormalliklerdir. Hipervolemi, asidoz ve üremik semptomlar görülebilir. Nonoligürik hastalarda üremik semptomlar oligürik ve katabolik hastalara göre daha azdır. Nöropsikiyatrik ve GİS semptomları, metabolik asidoz, hiperpotasemi, hiperfosfatemi ve anemi gelişebilir. Poliürik dönem’de günlük idrar miktarı 400 ml’nin üzerine çıkar, 5-10 litreye ulaşabilir.
Anemi (kansızlık) nedir, neden olur? Belirtileri ve tedavisi
Serum BUN ve kreatinin düzeyleri poliürik dönemin başlangıcında da artmaya devam edebilir. İyileşma dönemi; BUN ve kreatinin düzeyinde azalma ile birlikte iyileşme dönemi başlar. GFR’deki düzelmenin büyük çoğunluğu erken dönemde olurken, iyileşme dönemi 1 yıla kadar uzayabilir.
ABY’de klinik komplikasyonlar: Nörolojik komplikasyonlar; letarji, miyoklonus, konvülzyon, koma. Kardiyak komplikasyonlar; KKY, HT, aritmi, perikardit, AMİ. Hematolojik komplikasyonlar; anemi, trombosit disfonksiyonu, kanama. GİS komplikasyonlar; bulantı-kusma, GİS’de erezyonlar, kanama. Respiratuvar komplikasyonlar; pulmoner ödem, pnömoni, ARDS. Nutrisyonel komplikasyonlar; artmış protein katabolizması, negatif nitrojen balansı. İnfeksiyöz komplikasyonlar; ÜSYE, sepsis, yara ve kateter enfeksiyonu, pnömoni.
Biyokimyasal anormallikler: Dilüsyonel hiponatremi, hiperpotasemi, hiperfosfatemi – hipokalsemi, hiperürisemi, hipermagnesemi, metabolik asidoz.
Kötü prognostik faktörler: Hastanın yaşı, ABY’nin nedeni, şiddeti ve komplikasyonlar prognozu etkilemektedir. Şunlar kötü prognostik faktörlerdir; hipotansiyon, sepsis, oligüri, mekanik ventilasyon desteği, multiorgan yetmezliği, altta yatan hastalık, 65 yaşın üzerinde olmak.
Yaşayan hastalarda GFR ve kreatinin düzeyi: Hastaların % 60’ında serum kreatinini normalda döner, konsantrasyon ve asidifikasyon bozuklukları kalabilir. %25’inde serum kreatinin düzeyi %1,5-3 mg, %10’unda >3 mg/dl. %5’inde ise SDBY gelişmekte >> diyaliz ihtiyacı gelişmekte.
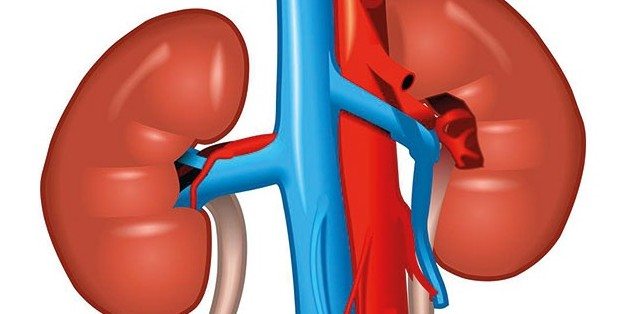
Ayırıcı tanı – BUN artışı (normal GFR’ye rağmen): 1-Üre oluşumunda artış; artmış protein alımı, katabolik durum, GİS kanaması, aminoasit infüzyonu, kortikosteroid, tetrasiklin kullanımı. 2-Üre reabsorbsiyonunda artış; prerenal ve postrenal durumlar.
Protein nedir? Hangi besinlerde bulunur? Faydaları ve zararları
Kronik böbrek yetmezliği lehine bulgular: Öykü: noktüri, poliüri, ödem, hematüri, kaşıntı, nöropati (üremik semptomlar), altta yatan hastalık (HT, DM) olması. Objektif bulgular: üremik kemik hastalığı, bilateral küçük böbrekler, band keratopati veya konjonktival kalsifikasyon, karbamile Hb artışı, cilt rengi, belirgin anemi.
Ayırıcı tanı: Neden kısa sürede saptanmalıdır (obstrüksiyon, RPGN vs). Ayırıcı tanıda; öykü, FM, biyokimyasal tetkikler, idrar incelemesi, radyolojik yöntem ve biyopsiden yararlanılabilir. Öyküde; sıvı kaybı, nefrotoksik ilaç alımı, idrar miktarı sorgulanır. FM’de; hipovolemi, hipervolemi bulguları, glob vezikal varmı bakılır. Extrarenal bulgular; mikroanjiopatik hemolitik anemi, eozinofili. AC hastalığı; SLE, GPS,wegener granülomatosis, churg strauss sendromu. KC hastalığı; asetaminofen, rifampisin, karbon tetraklorür, amanita falloides. İdrar sedimenti; kahverengi granüler silendirler >> ATN, eritrosit silendirleri >> AGN, eozinofilüri >> AİN.
Radyolojik yöntemler: Direkt üriner sistem grafisi, USG (taş, obstrüksiyon, kronik), doppler, sintigrafi- anjiografi ve biyopsi kullanılabilir. Biyopsi; tanı şüpheli ise, GN, vaskülit, interstisyel nefrit, ABY uzun sürmüşse, sistemik hastalık şüphesi varsa yapılabilir.
Katabolik hastalar: Günlük BUN artışı >30mg/dl. Günlük kreatinin artışı >2mg/dl. Potasyum artışı >0,5mEq/L. Ürik asit artışı >1mEq/L.
Özel durumlar: Akut kortikal nekroz, akut interstisyel nefrit, hiperürisemik akut böbrek yetmezliği, rabdomiyolize bağlı ABY, gebelikte ABY, hepatorenal sendrom, HELLP sendromu, nonoligürik ABY (%20-25).
Mortalite nedenleri: AMİ, hiperkalemi, akciğer ödemi, enfeksiyonlar, GİS kanaması, SSS (ödem, kanama). Enfeksiyon, GİS kanaması olan, hiperkatabolik durumlar ve akut kortikal nekrozda mortalite yüksektir. Etyoloji – Mortalite ilişkisi; postoperatif-travmatikte % 60, medikal (iskemik, toksik) % 30, obstetrik % 15.
Enfeksiyon nedir? Neden olur? Belirtileri, türleri ve tedavisi
ABY’den korunma: Kontrastlı filmlerden önce kontrol, cerrahi müdahale öncesi hidrasyon, kemoterapi öncesi hidrasyon + allopurinol, nefrotoksik antibiyotiklerden sakınmak, böbrek hastalarında NSAID kullanmamak, sinerjik nefrotoxik ilaçların kombine kullanımdan kaçınmak.
ABY’de tedavi:
Etyolojik tedavi: Prerenal azotemi volüm replasmanı ile, postrenal azotemi ise obstrüksiyon giderilerek kolayca reverzibl hale getirilebilir. Renal azotemide ise; nonoligürik hale çevirmek ve iyileştirmeye hızlandırmak amacı ile çeşitli ilaçlar denenmiştir; mannitol, furosemid, düşük doz dopamin infüzyonu, kalsiyum kanal blokerleri, konsantre glukoz ve aminoasit infüzyonu, ANP, büyüme faktörleri (IGF-I).
Diyet tedavisi: Günlük sıvı alımı; idrar miktarı + insensibl kayıplar. Günlük tuz alımı; 2 gramın altına indirilir. Günlük kalori; 35-50 Kcal/kg (en az 100/gr/gün/karbonhidrat). Protein alımı; katabolik değil ve diyaliz ihtiyacı yoksa 0,6 g kg/gün, diyalize giriyorsa 1,2 g/kg/gün. Potasyum tedavisi verilir.
Parenteral hiperalimentasyon: Operasyon, sepsis, yanık, travma (crush).
İlaç dozlarının ayarlanması gerekir. Hiperkalemi tedavisi verilir. Hipervolemi – Üremik AC tedavisi verilir. Enfeksiyonlar; özellikleri önemlidir, proflaksi ve rutin tedavisi verilir. Kanamalar; nedenleri saptanır ve tedavisi verilir.
Glukoz nedir, neye yarar? Düşmesi ve yükselmesi tehlikeli mi?
ABY’de diyaliz: Diyaliz tedavisi özellikleri; kateter, HCO3 diyalizi, antikoagülasyon. Diyaliz endikasyonaları: hiperpotasemi (K+>7 mEq/L), sıvı yüklenmesi, AC ödemi, progressif azotemi (BUN>100 mg/dl), kanama diyatezi, perikardit, ansefalopati.
ATN tedavisinde öncelikler: Prerenal ve postrenal etkenleri düzelt. Nefrotoksik ilaçları kaldır. Kalp debisini artır ve renal kan akımını koru. İdrar miktarını arttırmaya çalış. Aldığı çıkardığı sıvı miktarı ve günlük böbrek ağırlığını takip et. Akut komplikasyonları gözden geçir ve tedavi et (hiperpotasemi, asidoz, akciğer ödemi). Beslenme desteği sağla. Enfeksiyon varsa acilen tedavi et. Üremik komplikasyonlar ortaya çıkmadan diyalize başla. İlaç dozlarını klirense göre ayarla.
Sonuç olarak: ABY pekçok klinikte görülebilmektedir. Hekimin karşılaşabileceği en kompleks sorunlardan biridir. Büyük oranda önlenebilir bir sendromdur. ABY’nin mortalitesi yüksek (%40-60) olup, tedavisi pahalıdır. Uzun süre hospitalizasyon ve yakın takip gerektirir. Bu nedenle öncelikle ABY’nin gelişmesi önlenmelidir.
YAZIYI PAYLAŞ


 Akut Pankreatit tanı ve tedavisi
Akut Pankreatit tanı ve tedavisi Böbrek tümörleri tanı ve tedavisi
Böbrek tümörleri tanı ve tedavisi Üst GİS Kanamaları tanı ve tedavisi
Üst GİS Kanamaları tanı ve tedavisi Akut böbrek hasarı tanı ve tedavisi
Akut böbrek hasarı tanı ve tedavisi Üriner Sistem Enfeksiyonları tanı ve tedavisi
Üriner Sistem Enfeksiyonları tanı ve tedavisi
YORUMUNUZ VAR MI?